Response to Inhaled Nitric Oxide and Clinical Outcome in Very Low Birth Weight Infants with Early Pulmonary Hypertension
Article information
Abstract
Purpose
To determine the efficacy of inhaled nitric oxide (iNO) in very low birth weight (VLBW) infants with early pulmonary hypertension (PH).
Methods
We reviewed the medical records of 22 preterm infants who were born <30 weeks of gestational age with birth weight <1,500 g, diagnosed with early PH, and treated with iNO within the first 72 hours after birth. Responders were defined by a reduction in FiO<sub>2</sub> >20% and/or oxygenation index (OI) >20% from the baseline values at 1 hour after beginning iNO therapy. Cardiorespiratory support indices including OI, oxygen saturation index, and vasoactive-inotropic score (VIS) were serially obtained for 96 hours following iNO therapy.
Results
The mean gestational age of the patients was 26.1±2.0 weeks and the mean birth weight was 842±298 g. The mean OI at the start of iNO was 63.8±61.0. Improvement in oxygenation indicated by prompt decrease in FiO<sub>2</sub> and OI from the baseline values were observed 1 hour after beginning iNO therapy and lasted up to 96 hours. After iNO therapy, VIS increased until 24 hours and decreased thereafter. At 1 hour after iNO, 16 patients (73%) were classified as responders and six (27%) as nonresponders. Compared with nonresponders, responders did not demonstrate the beneficial effect of iNO in terms of short-term survival and neonatal complications. The 1-year mortality rate did not differ between responders (56%) and nonresponders (67%).
Conclusion
Although iNO treatment immediately improved oxygenation in most VLBW infants with early severe PH, the long-term mortality rate was high. A largescale study is needed to determine whether the initial response to iNO can predict patients’ survival.
서론
태아 순환은 출생 후 산소 노출로 인한 폐혈관저항 감소와 태반탈락 후 전신 혈관저항 증가의 과정을 거치면서 신생아 순환으로 이행된다. 출생 직후 발생하는 조기 폐동맥고혈압(pulmonary hypertension)은 여러 산전 요인과 분만 과정의 저산소성 손상 등으로 인해 정상적인 태아 순환에서 신생아 순환으로의 이행 과정에 문제가 생기고 이로 인한 순환 부전에 따른 사망까지 이를 수 있는 심각한 질환이다[1]. 폐동맥고혈압 치료는 원인 교정과 더불어 환기 및 순환 유지, 적절한 산소화 등 보존적 치료가 우선적으로 고려되며 이와 같은 보존적 치료에도 불구하고 호흡곤란과 혈역학적 불안정성이 해결되지 못하는 중증 폐동맥고혈압으로 생각되는 경우 선택적 폐동맥확장제인 흡입일산화질소(inhaled nitric oxide, iNO)가 가장 핵심적인 치료이다. iNO는 메타분석에서 재태주령 34주 이상 신생아 지속성 폐동맥고혈압(persistent pulmonary hypertension of newborn, PPHN)의 생존율을 높이고 체외막산소공급(extracorporeal membrane oxygenation)의 필요성을 감소시키는 것으로 알려져 있다[2]. 미숙아도 여러 주산기 요인으로 인해 생후 초기 폐동맥 고혈압이 발생할 수 있으며 만삭아보다 사망률이 높다[3,4]. 출생체중 1,500 g 미만, 재태주령 28주 미만 미숙아 연구에서 폐동맥고혈압이 있는 경우 대조군에 비하여 3.5배 높은 사망률을 보였고 재태주령이 낮을수록 폐동맥고혈압의 발생 빈도가 높았다[5]. 미숙아에서 발생하는 조기 폐동맥고혈압의 원인은 다양하다. 장기간의 조기양막파열로 인한 폐형성저하가 가장 중요한 원인으로 알려져 있으며 이외에도 융모양막염(chorioamnionitis), 산모의 선택 세로토닌 재흡수억제제(selective serotonin reabsorption inhibitor) 복용력, 쌍태아간 수혈증후군 등도 위험인자이다[6-8]. 그러나 미숙아에서 발생한 조기 폐동맥고혈압에서는 아직 대증적 치료가 주된 치료이며 중증 조기 폐동맥고혈압에 대한 구제 치료(rescue therapy)로서 경험적으로 iNO 치료가 시도되고 있으나 이에 대한 효과 및 안전성에 대한 근거가 부족하다[9,10]. 최근 메타분석에서 저산소성 호흡부전이 동반된 미숙아에서 생후 초기 구제 치료로서 iNO를 사용했을 경우 비록 뇌실내출혈, 폐출혈 등의 급성기 부작용의 위험성을 증가시키지는 않지만, 생존율 감소 효과는 뚜렷하지 않았고 기관지폐이형성증(bronchopulmonary dysplasia, BPD) 등의 후기 합병증도 감소시키지 못하는 것으로 발표된바 있다[11].
현재까지 다양한 병인을 가진 미숙아 저산소성 호흡부전에서 iNO 사용에 대한 근거가 불충분함에도 불구하고 장기간의 조기 양막 파수에 따른 폐형성 저하 등 일부 미숙아 질환에서 기존의 보존적 치료와 병용하거나 또는 우선적으로 사용된 iNO 흡입 치료가 효과적이라는 연구들이 발표되고 있다[12-14]. 미숙아 조기 폐동맥고혈압에서 적극적인 iNO 치료의 근거로 재태연령이 어릴수록 흡입산소분율(FiO2) 50% 이상의 산소분압에 대한 폐혈관저항의 감소 효과가 크지 않고, 오히려 동맥혈 산소분압의 증가가 iNO의 효과를 떨어뜨릴 가능성이 제시된다[15]. 그러나 국내에서는 아직 34주 미만 미숙아에서 적극적인 iNO의 사용은 보험 기준 등 여러 요인에 의하여 제한적이며, 특히 생후 초기 발생한 중증 폐동맥고혈압에 대한 iNO의 효과에 대한 연구는 부족하다. 미숙아에서의 iNO 사용에 대한 몇몇 국내 보고가 있으나 출생 초기에 확인된 중증 폐동맥고혈압에 국한된 환자군에서 iNO의 효과를 확인한 연구는 없다[13,16].
본 연구의 목적은 중증 조기 폐동맥고혈압으로 진단된 재태주령 30주 미만의 극소 저체중출생아에서 iNO 투여 치료의 반응과 이에 따른 임상 경과를 확인하는 것이다.
대상 및 방법
2009년 1월부터 2018년 12월까지 서울아산병원에서 출생하여 신생아중환자실에 입원한 재태주령 30주 미만이면서 출생체중 1,500g 미만인 환자 중 생후 72시간 이내에 침습적 인공환기요법과 함께 iNO 흡입 치료를 받은 환자를 대상으로 후향적으로 의무기록을 분석하였다. 폐형성저하 이외의 주요 선천성 기형 및 염색체 이상이 확인된 경우, 태아수종이 동반된 경우, iNO적용 한 시간 이내 사망하여 반응을 관찰하지 못하는 경우는 연구 대상에서 제외되었다. 조기 폐동맥고혈압은 폐표면활성제의 투약과 침습적 인공환기치료에도 불구하고 생후 72시간 이내에 폐동맥고혈압이 확인된 경우로 정의하였다[17]. 폐동맥고혈압의 정의는 아래와 같은 임상적 기준 또는 심초음파 상의 기준을 만족하는 경우로 하였다. 임상적 기준은 FiO2>0.6과 함께 동맥관 전/후 산소포화도의 차이 >10% 또는 동맥혈 가스검사로 계산된 산소화지수(oxygenation index, OI) >15 이상이었다. 조기 폐동맥고혈압에 대한 심초음파 기준은 생후 3일 이내에 시행한 검사에서 (1) 추정되는 우심실의 수축기 혈압이 전신 수축기 혈압의 1/2 이상, (2) 심실 중격의 범수축기 D shape 또는 bowing 소견, (3) 난원공(이차성 심방중격결손)이나 동맥관을 통한 우좌 또는 양측 단락의 관찰 중 하나 이상의 소견이 있는 경우로 정의하였다[5]. 원내 출생 극소 저체중출생아의 생후 초기 심장초음파는 신생아 전임의, 신생아 의사 또는 소아심장과 의사에 의해 대략 다음과 같은 프로토콜로 시행되었다. 출생 직후부터 침습적 인공환기 치료가 필요하거나, 혈역학적 불안정성이 있는 경우 동맥관개존, 폐동맥고혈압 및 심기능 이상을 확인하기 위하여 출생 24시간 이내 선별 심장초음파가 시행되었고 담당 의사의 판단에 따라 필요한 경우 출생 1주 이내에 추적검사를 시행하였다. 동맥관개존증에 대한 약물 치료 및 폐동맥고혈압에 대한 iNO 흡입 치료의 적응증이 되는 경우는 치료 시작 시점과 치료 종료 후 심장초음파가 시행되었으며, 필요에 따라 추가로 검사가 시행되었다.
iNO 치료 시작과 종료는 임상의의 판단에 따라 아래와 같은 원내프로토콜에 따라 시행되었다. 치료 시작 용량은 5-10 ppm, 유지 용량은 10-20 ppm이었고 최대 용량은 40 ppm이었다. 환아가 임상적으로 산소화의 호전을 보이고 FiO2 <50% 또는 OI <10인 경우 iNO를 단계적으로 감량하였으며 적어도 1 ppm에서 6시간 이상 유지된 경우 iNO치료를 종료하였다.
연구 대상의 주산기 병력과 인구학적 특성, 치료 경과, 사망, 주요 미숙아 합병증 등 임상 경과 관련 자료를 확인하였다. 주요 미숙아 합병증으로 괴사성 장염(necrotizing enterocolitis) (Bell’s criteria≥2) [18], 중증 뇌실내출혈(intraventricular hemorrhage≥3) [19], 뇌실주위백질연화증(periventricular leukomalacia) [20], 수술적 치료가 필요한 미숙아 망막증(retinopathy of prematurity, ROP) [21], 중등증 이상의 BPD [22] 등을 포함시켰다. 연구 대상군은 iNO 투여 후 1시간째의 치료 반응을 기준으로, 즉, 적용 1시간째 FiO2 또는 OI가 기저치보다 20% 이상 감소하는 경우를 반응군(responders)으로, FiO2와 OI 모두 위의 두 가지 기준을 충족하지 못한 경우 비반응군(nonresponders)으로 구분하였다[23]. 두 군의 주산기 및 미숙아 합병증 등 임상 경과 관련 자료를 분석하였다. 또한, iNO 사용 시작 시점(0 hour) 및 iNO 치료 후 1시간, 6시간, 12시간, 24시간, 48시간, 72시간, 96시간째 산소화 관련 지표인 OI와 산소포화도 지수(oxygen saturation index, OSI), 그리고 vasoactive-inotropic score (VIS)를 조사하였다. OI는 MAP×FiO2×100/PaO2로 OSI는 MAP×FiO2×100/SpO2로, VIS는 dopamine (μg/kg/min)+dobutamine (μg/kg/min)+100×epinephrine (μg/kg/min)+100×norepinephrine (μg/kg/min)+10×milrinone (μg/kg/min)+10,000×vasopressin (units/kg/min)으로 각각 정의하였다.
모든 통계분석은 SAS version 9.4 (SAS Institute, Cary, NC, USA)를 사용하여 진행하였다. 임상 경과 관련 자료 중 범주형 변수들은 Fisher 정확검정으로 분석하였고, 연속형 변수들은 Mann-Whitney 검정으로 분석하였다. 연속측정 변수지표인 OI, OSI, VIS는 로그-정규분포(log-normal distribution)를 가정한 Generalized Linear Mixed Model (GLMN)을 이용하여 분석한 후 절편의 변량효과(random effect)를 고려하였다. 각 시점별로 OI, OSI 간의 Spearman correlation coefficient와 이에 대한 P 값을 제시하였다. 모든 통계검정에서 P 값이 0.05 미만인 경우를 통계학적으로 유의하다고 판단하였다.
결과
연구 기간 중 본원에서 출생한 극소 저체중출생아는 총 1,293명이었다. iNO 치료를 받은 총 94명(7.2%) 중 출생 72시간 이내 적용한 환아는 38명이었고 이 중 다발성 선천기형이 확인된 3명, 태아수종 2명, 선천성 횡격막 탈장 2명, 선천성 심장질환 7명(난원공, 2차성 심방중격결손, 심실중격결손 제외), 재태주령 30주 이상 1명, iNO치료 한 시간 이내 사망 1명을 제외한 후 총 22명이 연구 분석에 포함되었다(Figure 1).
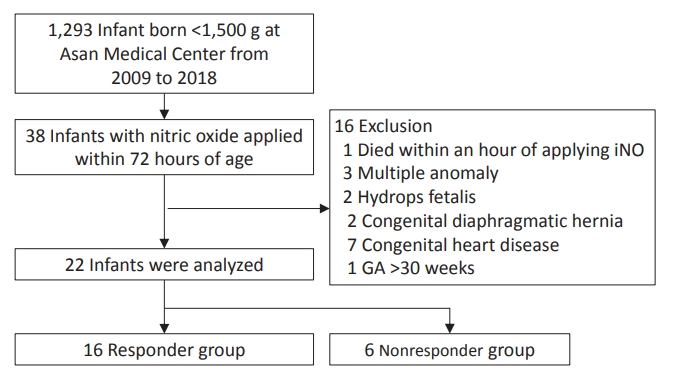
Flow chart of the study population. A total of 22 preterm infants were included in the analysis. Sixteen infants (72%) are classified as responders to inhaled nitric oxide, and six infants (28 %) as nonresponders. Abbreviations: iNO, inhaled nitric oxide; GA, gestational age.
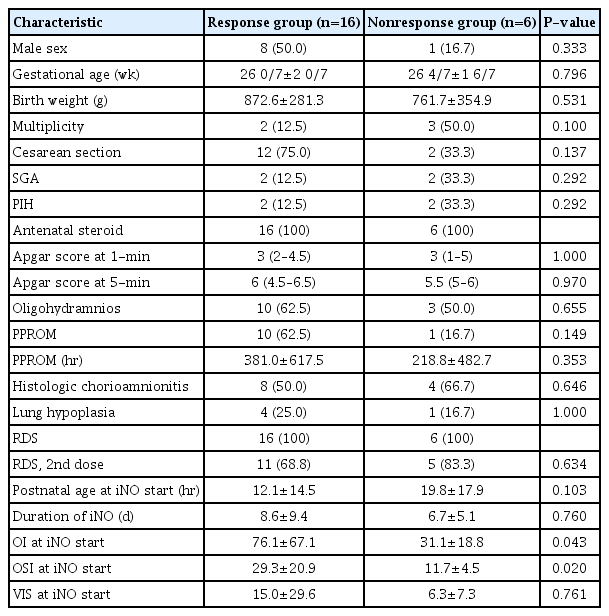
연구 대상군에 포함된 환아의 평균 재태주령은 26주 1일(±2주 0일), 출생체중은 842.3±298.4 g이었다. 남아 비율은 40%, 쌍태아의 비율은 22%였다. 4명의 자궁내 성장지연아가 포함되었고 산전스테로이드와 폐표면활성제는 전체 연구 환자군에서 투여되었다. 연구 대상 환자의 iNO 투약 전 평균 OI, OSI, VIS 값은 63.8±61.0, 18.3±10.6, 12.6±25.6였다.
환자군은 치료 시작 후 1시간째 iNO에 대한 반응을 기준으로 반응군(n=16, 72.7%)과 비반응군(n=6, 27.3%)으로 구분하였다. 두 군간 재태주령, 출생체중, 조기양막파열 유무 및 조기양막파열 시간, 조직학적 융모막염, 양수감소증 등 주산기 임상 지표의 차이는 없었다. 다만 iNO 치료 전 OI, OSI 값이 유의하게 반응군에서 높았다(Table 1). Mixed effect model 분석에 따라 조사된 지표들의 반응군과 비반응군 간의 차이와 시간에 따른 변화를 확인하였다. 반응군과 비반응군 모두 iNO 투여 시작 후 시간이 경과하면서 산소화 지표인 OI, OSI, FiO2의 유의한 변화가 확인되었다. 이들 산소화 지표의 개선은 iNO 투여 1시간 째부터 확인되었으며 기저치로부터의 변화 폭은 반응군에서 더 현저하였다. 다만 기저치를 제외하고 iNO 투여 1시간부터 96시간까지 반응군과 비반응군의 산소화 지표의 차이는 없었다. VIS는 iNO 투여 후 치료 시작 후 24시간까지 증가한 이후 감소하는 경향을 보였으며 두 군 간의 차이는 관찰되지 않았다(Figure 2).
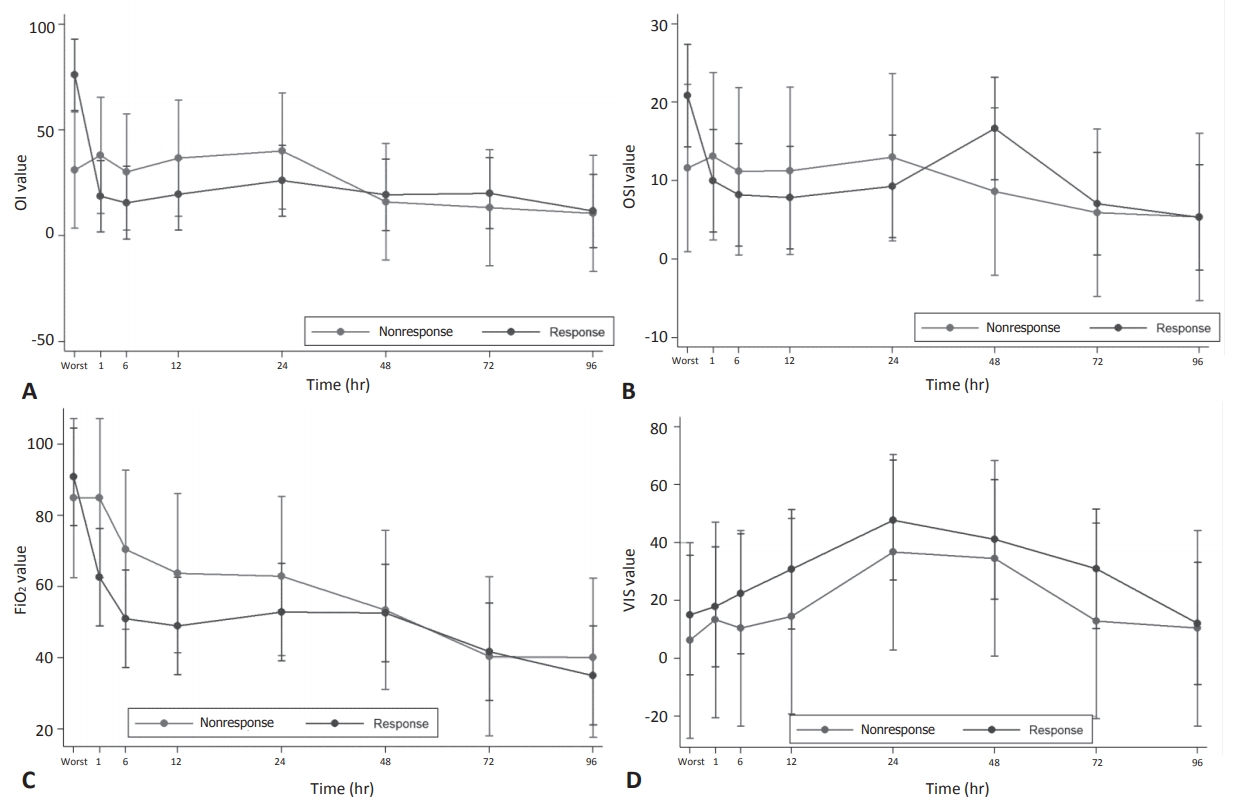
Comparison of treatment response to inhaled nitric oxide between the responders and nonresponders. (A) Oxygenation index (OI), (B) oxygen saturation index (OSI), (C) fraction of inspired oxygen (FiO2), (D) vasoactive-inotropic score (VIS). Each vertical line represents confidence interval and each dot on the line represents predicted value.
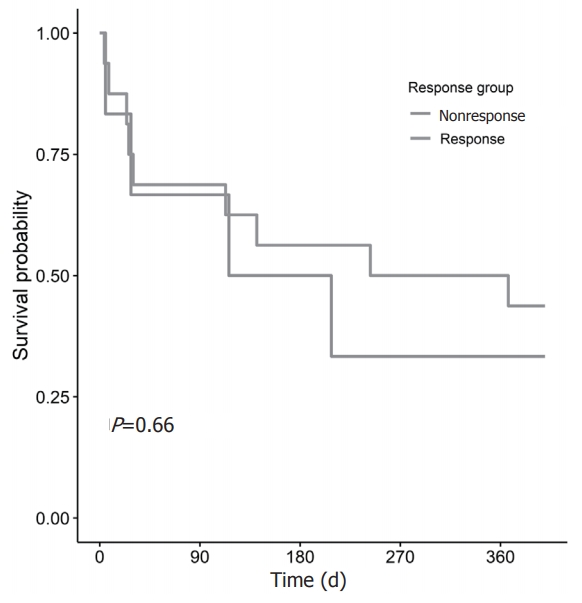
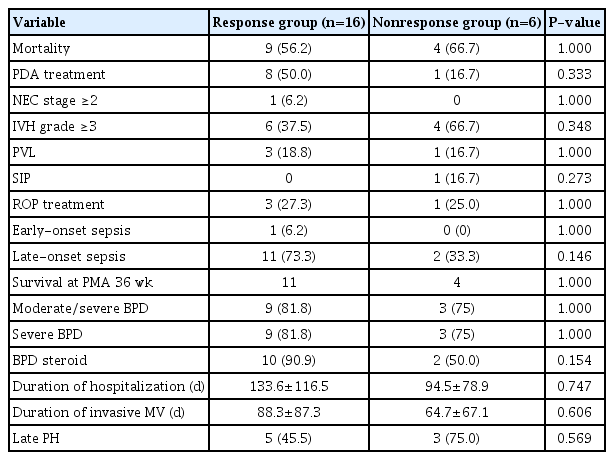
전체 환자들의 출생 1년까지의 생존율은 40.9% (9/22)였고, 사망일의 중앙값은 출생 30일(24-141)이었다. 반응군과 비반응군의 1년 생존율은 각각 43.8%와 33.3%로 차이가 없었다(Figure 3). 반응군과 비반응군의 생후 7일(6.2% vs. 16.6%), 28일(25.0% vs. 33.3%), 월경 후 연령 36주(31.2% vs. 33.3%)에 확인한 단기 사망률도 차이가 없었다. 두 군 간 주요 미숙아 합병증의 발생률도 차이는 없었다(Table 2). OI와 OSI 값은 모든 측정 시점에서 유의한 양의 상관 관계를 나타냈다(Table 3).
고찰
본 연구에서 중증 조기 폐동맥고혈압으로 진단된 극소 저체중출생아의 1년 생존율은 40.9%로 최근 보고된 국내 극소 저체중출생아의 단기 생존율인 86.4%에 비해 현저히 낮았다[24]. 본 연구의 사망률은 미숙아의 호흡부전이 동반된 초기 폐동맥고혈압 환자를 대상으로 확인된 선행 연구의 결과와 유사하다. Dani 등[9]은30주 미만 또는 1,250 g 미만 환자 중 저산소성 호흡부전이 있는 42명 중 PPHN이 있는 경우는 43%, PPHN이 없는 경우는 57%의 사망률을 보고하였다. Rallis 등[17]의 보고에 따르면 34주 미만 미숙아에서 생후 72시간 이내 진단된 조기 폐동맥고혈압 환아 55명의 사망률은 39%였다. Baczynski 등[23]의 연구에서는 35주 미만 조기 폐동맥고혈압 환아 89명의 사망률이 53%로 나타났다.
앞서 언급된 논문에서는 iNO 치료 효과를 반응군과 비반응군으로 구분하여 확인하였는데 치료 효과 판정 시점이 iNO 투여 시작 후 1시간[23] 또는 3시간[9,17]을 기준으로 하여 일관되지는 않았으나, FiO2 20% 이상의 감소가 나타나는 반응군에서 높은 생존율이 보고된바 있다[9,17,23]. 본 연구에서는 iNO 치료 반응군 정의에 대하여 앞서 언급한 연구들과 유사한 판정 기준을 적용하였음에도 불구하고 비반응군 대비 반응군의 생존율 향상이 확인되지 않았다. 이는 단순히 환자 표본수가 상대적으로 적은 것에 기인한 결과일 수 있겠으나 여러 다른 요인들을 감안해야 한다. 본 연구의 대상은 재태주령 30주 미만의 극소 저출생체중아로서 앞선 연구들에 비하여 상대적으로 미숙하고 출생체중이 작아 비록 iNO 반응군이라도 상대적으로 사망률과 합병증의 비율이 높을 수 있다. 또한, 반응군과 비반응군을 구분하는 iNO 투여 후 시점의 차이가 1시간째로 비교적 빠른 편이었으며 FiO2 >20% 이상 감소라는 기준과 병행하여 OI의 기준을 적용한 점에서 차이가 있다. FiO2의 경우 동맥혈검사상의 산소농도가 반영된 OI 값에 비하여 상대적으로 치료자의 판단에 따라 결정되는 경향이 있다. 이번 연구에서 OI의 변화가 치료 후 1시간과 6시간 사이의 변동이 관찰되지 않는 반면 FiO2는 1시간에서 6시간으로 갈수록 낮아지는 경향이 관찰되었다. 따라서 일반적으로 신생아에서 iNO의 효과는 치료 즉시 확인되는 것을 감안한다면25), iNO에 대한 반응군은 보다 빠른 시점에서 FiO2 보다 상대적으로 객관적인 OI를 기준으로 결정하는 것이 더 합리적일 수 있다. 참고로 이번 연구에서 생후 6시간째의 iNO의 반응을 기준으로 주요 결과를 확인해 보면 비록 통계적으로 유의하지는 않으나 반응군의 사망률(9/18, 50%)이 비반응군의 사망률(4/4, 100%)보다 높은 경향을 보인다. 그렇지만 6시간째의 반응이 1시간째의 반응보다 향후 예후를 더 잘 예측할 수 있는지에 대한 분석은 본 자료만으로는 한계가 있었다.
본 연구는 생후 3일 이내 확인된 초기 중증 폐동맥고혈압이 있는 초극소 저출생체중아의 약 70% 이상에서 iNO의 신속한 산소화 개선 반응을 확인할 수 있었다. 이는 장시간의 조기양막파열에 합병 등 여러 가지 요인에 합병된 미숙아에서 발생한 생후 초기 폐동맥고혈압에서 확인된 기존의 iNO 효과를 재확인한 것이다[9,12,17,23,26]. 태아기 양을 대상으로 한 동물 실험에서 동맥혈 산소농도에 대한 폐혈관저항의 감소 반응은 재태주령이 증가할수록 현저하였으며, 이를 감안할 때 미숙아에서 발생한 폐동맥고혈압은 만삭아의 상황에 비하여 산소 치료에 대한 효과가 낮을 것으로 예상된다[15]. 조기양막파열, 양수감소증, 폐형성저하, 자궁내 성장지연 등의 원인을 가지고 있는 환아들에서 iNO 치료의 효과가 좋은 것으로 알려져 있는데[27] 이는 proinflammatory cytokines 감소 및 일산화질소 결핍이라는 공통의 병태생리기전을 가지고 있기 때문으로 생각된다. 미숙아들은 FiO2 50% 이상의 산소분압에 대한 폐혈관저항의 감소 효과가 크지 않고, 오히려 동맥혈 산소분압의 증가가 iNO의 효과를 떨어뜨릴 가능성도 제시되고 있다[28]. 따라서 만삭아와 달리 조기 폐동맥고혈압이 확인된 미숙아에서는 목표 산소 농도에 도달하기 위한 보존적 치료의 반응이 없을 경우 BPD, 백질손상 및 ROP의 위험을 높일 수 있는 고농도 산소 투여의 효과를 기다린 후 이에 반응이 없는 경우 구제 치료로서 iNO를 사용하는 것보다는 가능한 초기에 iNO 치료를 시도해 보는 것이 더 효과적일 가능성이 있다.
OI-OSI 값의 상관성은 모든 측정 시점에서 통계적으로 유의하였다. 폐동맥고혈압이 동반된 환자에서 OI >15 일 때 iNO를 적용하는 치료방침을 적용하고, 치료에 대한 반응 또한 OI로 해석하고 있지만, 침습적인 동맥혈 가스분석을 시행하여야 하는 단점이 있다. 이를 대체하는 방법으로 OI와 OSI의 관계를 심한 저산소성 호흡부전이 있는 환아에게 비교 분석하여 비침습적인 OSI로 치료반응을 평가하고자 하는 선행연구들이 있었지만[29,30] 폐동맥고혈압 특히 미숙아의 폐동맥고혈압에서 적용한 연구는 없었다. 산소해리곡선에 헤모글로빈의 종류, 수소이온농도, 온도 등이 영향을 줄 수 있고, 또한 너무 낮거나 높은 PaO2에서 SpO2와의 상관관계를 벗어남에도 불구하고 비침습적인 OSI로 침습적인 동맥혈 가스분석을 통해서 얻어지는 OI를 대신할 수 있음을 확인한 것은 의미 있었다.
미숙아에서 iNO의 사용에 대한 교과서적 지침은 없다. 최근 Pediatric Pulmonary Hypertension Network는 iNO는 만성 폐질환의 예방을 위한 목적으로 사용되어서는 안되지만 폐실질병변이 아닌 지속성 폐동맥고혈압의 병태 생리로 인한 심한 저산소증이 있는 미숙아에서 iNO 사용의 이점을 제시한바 있다[10]. 그럼에도 불구하고 해당 환자군에서 여전히 iNO의 사용에 대한 우려와 제약이 현실적으로 존재한다. 조기 중증 폐동맥고혈압이 있는 미숙아에서 iNO 사용의 효과에 대한 전향적 무작위 대조 연구는 없으며 다양한 증례 보고를 통해 정리된 권장사항이 있을 뿐이다. 공인된 iNO 치료제인 iNOMAX의 전 세계적인 보험 기준 역시 대부분 재태주령 34주 이상으로 지정되어 있고 한국의 보험 적용기준 또한 동일하여 34주 미만의 환아에게서 iNO 사용은 제한적 일수밖에 없다.
본 연구에서는 몇 가지 제한점이 있다. 첫째, 본 연구는 후향적 연구로서 iNO 효과 판정을 위한 OI 값의 결과만 확인하였다. SpO2의 경우 오른 손목에서 결과를 확인하였지만, PaO2의 경우 제대도관에서 얻어진 결과인지 말초 A-line에서 얻어진 결과인지를 구분하지 못하였다. 둘째, 대상 환자수가 적어 iNO 조기 치료의 효과를 확인할 수 없었을 가능성이 있다. 셋째, 조기 사망환자가 많아 ROP 및 만성 폐질환 등 주요 미숙아 합병증에 대한 영향이 왜곡되었을 가능성이 있다.
결론적으로, 본 연구를 통해 출생 초기 중증 폐동맥고혈압이 있는 극소 저체중출생아에서 iNO 치료가 산소화 개선에 신속한 효과를 나타내는 것을 확인할 수 있었다. 다만 iNO에 대한 반응 여부로는 사망 및 미숙아 합병증을 예측할 수 없었다. 생후 초기 중증 폐동맥고혈압이 있는 미숙아에서 iNO의 선제적 사용이 향후 생존율을 향상시킬 수 있는지에 대한 대규모 연구가 필요하다.
Notes
Ethical statement
The study protocol was reviewed and approved by the Institutional Review Board of Asan Medical center (identification code: 2019-0268) in accordance with the Declaration of Helsinki. The Institutional Review Board waived the need for informed consent for this retrospective chart review.
Conflicts of interest
No potential conflict of interest relevant to this article was reported.
Author contributions
Conception or design: B.S.L., E.J., A.R.K., K.S.K.
Acquisition, analysis, or interpretation of data: J.Y.C., M.Y.O., T.C., J.J.
Drafting the work or revising: J.Y.C., B.S.L.
Final approval of the manuscript: B.S.L.
Acknowledgements
None